Die Infektion mit dem Coronavirus SARS-CoV-2 ist in erster Linie eine Atemwegserkrankung. Befunde der Neuropathologie weisen aber zunehmend darauf hin, dass bei vielen COVID-19 Patienten auch das Nervensystem in unterschiedlichster Weise betroffen ist. Was bedeutet dies für Patienten mit Autoimmunerkrankungen des zentralen Nervensystems (ZNS), wie etwa der Multiplen Sklerose (MS) – haben diese Patienten ein höheres Risiko für neurologische Komplikationen im Zuge einer SARS-CoV-2 Infektion? Oder kann sich möglicherweise die durch MS bedingte Krankheitsaktivität verschlimmern, wenn die Immunregulation durch das Virus gestört wird?
Wissenschaftler der Neurologischen Kliniken der Universitätsmedizin Mannheim und des Universitätsspitals Basel sind dieser Frage nachgegangen, indem sie das Gehirn einer 67-jährigen, an COVID-19 verstorbenen MS-Patientin einer eingehenden histologischen Untersuchung unterzogen. Dabei konnten sie für die Patientin sicher ausschließen, dass die Infektion mit SARS-CoV-2 zu einer Reaktivierung der MS führte. Unabhängig von der MS-Erkrankung machten sie aber die interessante Beobachtung, dass die Blut-Hirn-Schranke offenbar eine wichtige Barriere darstellt, die den Übertritt des Virus aus dem Blut in das Gehirn verhindert.
Die MS ist eine chronisch-entzündliche Erkrankung des zentralen Nervensystems, bei der das Immunsystem fälschlicherweise körpereigene Strukturen, die aus Myelin bestehende Hüllschicht der Nervenfasern, angreift. Mit der Krankheit verbunden ist auch eine Störung der Blut-Hirn-Schranke, die es fehlgeleiteten Immunzellen ermöglicht, die Barriere zwischen Blutbahn und Gehirn zu überwinden und das Nervengewebe in Gehirn und Rückenmark zu schädigen. Macht sich das Coronavirus diese Schwachstelle ebenfalls zunutze, um in das Nervenzellgewebe des Wirtes einzudringen?
Im Gehirn der verstorbenen MS-Patientin fanden die Wissenschaftler die typischen Anzeichen einer fortgeschrittenen MS: einen ausgeprägten Gehirnschwund in den Frontal- und Schläfenlappen, Schädigungen (Läsionen) an für MS typischen Stellen sowie die typische Demyelinisierung der Nervenfasern des ZNS in den Bereichen der Läsionen. Auch zeigte die Blut-Hirn-Schranke innerhalb oder in der Nähe von Läsionen eine gewisse Durchlässigkeit. Alle untersuchten Läsionen wurden jedoch als chronisch inaktiv eingestuft. „Wir fanden weder Anzeichen einer aktiven Demyelinisierung, noch einer Infiltration von Immunzellen. Daraus können wir sicher schließen, dass die Infektion mit SARS-CoV-2 bei dieser Patientin nicht zu einer Reaktivierung der MS geführt hat“, erläutert PD Dr. Lucas Schirmer von der Universitätsmedizin Mannheim, einer von zwei Seniorautoren der Arbeit*.
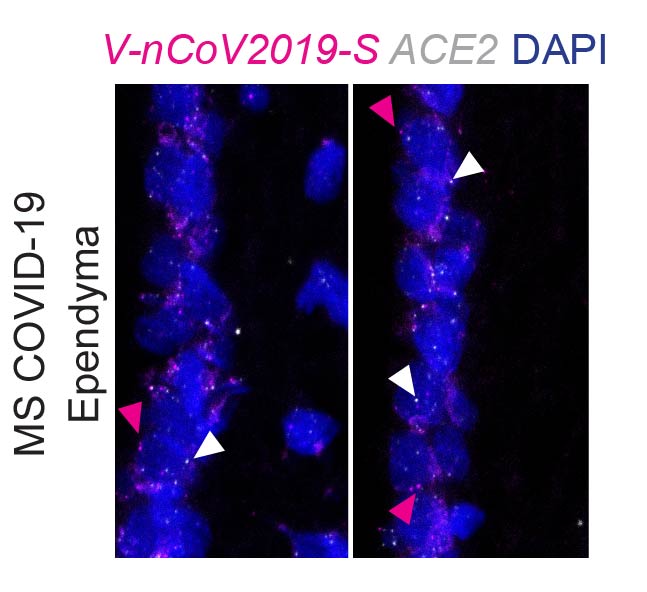
Ein interessantes und unerwartetes Ergebnis brachte jedoch der Nachweis der Virus-RNA. Trotz einer gewissen Durchlässigkeit der Blut-Hirn-Schranke fanden die Wissenschaftler keinen Hinweis auf SARS-CoV-2 Transkripte im Hirngewebe der verstorbenen MS-Patientin, weder in demyelinisierten noch in benachbarten gesunden Bereichen. Stattdessen lassen sich SARS-CoV-2 Transkripte aber sowohl bei der MS-Patientin als auch bei infizierten nicht-MS-Patienten an der Grenzfläche zwischen Hirnflüssigkeit (Liquor) und Hirngewebe nachweisen: in Epithelzellen des Aderhautplexus (Plexus choroideus) und in sogenannten Ependymzellen, Gliazellen, die die Ventrikel auskleidenden und den Liquor vom Hirngewebe trennen.
Da sich die MS-Patientin als sie verstarb in einem späten, postinfektiösen Stadium von COVID-19 befand, ist nicht auszuschließen, dass das Virus zum Zeitpunkt des Todes bereits ausgeschieden war. „Die Tatsache aber, dass bei ihr – und auch bei COVID-19 Erkrankten ohne MS – Viruspartikel an einer wichtigen Grenzfläche zwischen Blut und Gehirn, nicht aber im Gehirngewebe selbst gefunden wurden, spricht dafür, dass diese Grenzfläche eine wichtige Barrierefunktion beim Übertritt des Virus aus dem Blut ins Gehirn darstellt“, sagt PD Dr. Anne-Katrin Pröbstel von der Universität Basel und dem Universitätsspital Basel. Sie ist die zweite Seniorautorin der aktuell publizierten Arbeit*. Die Mechanismen, die dem zugrunde liegen, müssten weiter erforscht werden, so die Neurologin.
Zur ursprünglichen Fragestellung, ob eine Infektion mit SARS-CoV-2 die MS reaktivieren oder verschlimmern kann, geben die vorliegenden Untersuchungen Entwarnung. Da die Untersuchungen aber an einer einzelnen, von COVID-19 betroffenen MS-Patientin mit einer langjährigen progredienten MS erzielt wurden, müssen künftige Studien zeigen, ob dies auch für Patienten mit aktiver Krankheitsaktivität und anderen Autoimmunerkrankungen des ZNS zutrifft.
*Publikation
Presence of SARS-CoV-2 Transcripts in the Choroid Plexus of MS and Non-MS Patients With COVID-19
Vidmante Fuchs, Michael Kutza, Sven Wischnewski, et al.
Neurol Neuroimmunol Neuroinflamm 2021;8:e957